Contenido de la página
Profesional > Publicaciones
Escrito por:
Dr. Juan Carlos Núñez Portillo. Internista.
Palabras claves:
Embolismo, pulmonar, isordil, trombo
Reutilización de elemento de catálogo
Profesional:Publicaciones
viernes, 15 de diciembre de 2017
98
miércoles, 9 de mayo de 2018
No
.png)
Se presenta a la unidad de emergencia un hombre de 48 años de edad a quien le habían realizado una cirugía de corazón abierto hace 8 días, colocándole dos puentes coronarios, además refería ser tabaquista crónico hasta hace un año, era tratado con salbutamol, becotide, enalapril, isordil, aspirina y simvastatina, fue dado de alta este día por la mañana y consulta porque a las 5:00 pm inicia disnea súbita, opresión torácica, tos y sensación de muerte. Al examen físico se encuentra disneico, agudamente enfermo y diaforético, los signos vitales revelan: tensión arterial de 70/50 mm Hg., frecuencia cardiaca de 100 latidos por minuto y frecuencia respiratoria de 20 respiraciones por minuto el examen pulmonar evidenciaba estertores en ambas bases pulmonares, roncus y sibilancias.
Este caso de la vida real ejemplifica la dificultad cotidiana y los problemas que se deben resolver de acuerdo a la evidencia existente.
El tromboembolismo pulmonar (TEP) es la tercera causa de muerte por causa cardiovascular, solo después del infarto agudo al miocardio y los eventos cerebrovasculares1. Esta patología inicia con la descripción original del Dr. Rudolf Virchow quien describió:
”El desprendimiento de fragmentos grandes o pequeños de la porción distal de un trombo blando, el cual es llevado a través del torrente sanguíneo hacia vasos remotos. Esto origina un proceso muy frecuente al que he llamado embolia”2.
En esta definición se denota que tanto la trombosis venosa profunda (TVP) como el embolismo pulmonar (EP) son parte de la misma entidad, y que comparten factores predisponentes, de nuevo el profesor Virchow nos deja su famosa triada que comprende la estasis, trauma e hipercoagulabilidad. A partir de ello, se han investigado los múltiples factores de riesgo para desarrollar esta enfermedad, agrupándose en factores inherentes, adquiridos, hereditarios, medioambientales e idiopáticos3. Para fines prácticos las guías europeas para el diagnóstico y manejo del embolismo pulmonar agudo de 2,008 los agrupan en factores predictores fuertes, moderados y débiles4, estas se resumen en la
tabla 1.
Tabla 1: Factores predisponentes para Tromboembolismo pulmonar
| Factor | Relacionado al paciente | Relacionado al ambiente |
|---|
| Tomado de Torbicki, A. y cols, Guidelines on diagnosis and management of acute pulmonary embolism, European heart journal, 2,008, 29, 2276-2315. |
| Fuerte: | Fractura (cadera o pierna) | |
|
| Reemplazo de cadera o rodilla | |
|
| Cirugía mayor |
|
|
| Trauma mayor | |
|
| Injuria de columna espinal | |
|
| Moderado | Cirugía artroscópica de rodilla | |
|
| Acceso venoso Central | |
|
| Quimioterapia | |
|
| Falla crónica respiratoria o cardiaca |
| |
| Malignidad |
| |
| Terapia de sustitución hormonal |
| |
| Contracepción oral |
| |
| Evento cerebral Paralitico |
| |
| Embarazo/postparto | |
|
| Trombofilia |
| |
| TEP previo |
| |
| Bajo | Encamamiento >3 días | |
|
| Inmovilización al sentarse > a 3 horas | |
|
| Edad incrementada |
| |
| Laparoscopia | |
|
| Obesidad |
| |
| Venas varicosas |
| |
| Embarazo/anteparto |
| |
Patofisiología
El trombo generalmente se forma en las venas profundas de las piernas, un fragmento o todo el trombo migran hacia la circulación pulmonar, cerca del 79% de los pacientes que presentan embolismo pulmonar tienen evidencia de trombosis en los miembros inferiores5. Esto se esquematiza en la
figura 1.
Al haber estasis o hipercoagulabilidad la trombosis venosa se inicia con la activación de la cascada de la coagulación primariamente debida a la exposición de factor tisular dando lugar al paso de fibrinógeno a fibrina, esta es una diferencia importante con respecto a la trombosis arterial, la que se inicia primariamente por la activación plaquetaria6.
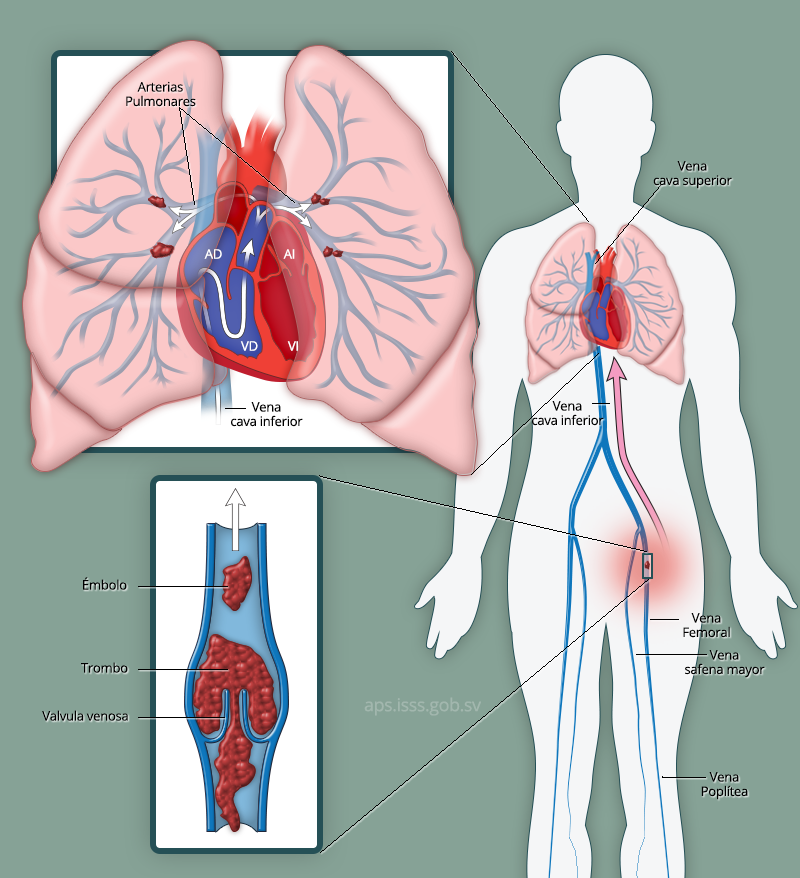 Figura 1: Patofisiología del TEP. LA denota atrio izquierdo, LV ventrículo izquierdo, RA atrio derecho y RV ventrículo derecho.
Figura 1: Patofisiología del TEP. LA denota atrio izquierdo, LV ventrículo izquierdo, RA atrio derecho y RV ventrículo derecho.
Historia natural
La presentación clínica varía desde el paciente asintomático, con disnea moderada, hipotensión arterial o choque, y debería sospecharse en todo aquel enfermo que se presenta con disnea de súbita o empeoramiento de una ya existente, con dolor torácico e hipotensión arterial sostenida que no tenga una causa alternativa que lo explique7. De forma clásica se han descrito los síndromes de presentación del embolismo pulmonar a saber:
-
Infarto/hemorragia pulmonar: El infarto es raro, y se suele presentar en pacientes con falla cardiaca, en quienes, las alteraciones radiográficas no resuelven y las muestras anatómicas demuestran necrosis.
-
Cor pulmonale agudo: El incremento de la presión de la arteria pulmonar es súbito e importante, comprometiendo la hemodinamia del enfermo, se presenta en quienes sufren embolias de gran tamaño con un corazón no sano, que no es capaz de manejar la sobrecarga de presión.
-
Disnea aguda inexplicable2.
Abordaje diagnóstico
Las guías actuales de manejo se basan en la inferencia Bayesiana, en donde los datos clínicos de laboratorio e imágenes se conjugan para calcular o inferir la probabilidad de ocurrencia de un evento8.
Se utiliza un pretest como la escala de Wells, la escala simplificada de Wells o Geneva, para posteriormente realizar el estudio según corresponda, en la
tabla 2 se resumen las escalas de Wells.
Dependiendo del estado clínico del paciente, a continuación se detalla el flujograma según la guía para el diagnóstico y tratamiento del embolismo pulmonar agudo de la sociedad europea de cardiología del año 20149.
Estas guías discriminan entre el paciente
inestable y el
estable; en el primero, se realizará angio TAC si el estudio está disponible, confirmándose o descartando el diagnóstico; en el dado caso que no se contase con la tomografía se realizará ecocardiograma, si se evidencia sobrecarga de ventrículo derecho se procederá a dar tratamiento para embolismo, a menos que se estabilice al paciente y se pueda realizar el angio TAC, si el acocardiograma es negativo a sobrecarga del ventrículo derecho, se buscará otra causa.
Tabla 2: Escalas de Wells
| Variable | Original | Simplificada |
|---|
| Signos/síntomas de TVP | 3 | 1 |
| Dx. alternativo poco probable | 3 | 1 |
| FC > 100 latidos/minuto | 1.5 | 1 |
| Cirugía o inmovilización 4 semanas previas | 1.5 | 1 |
| EP o TVP previa | 1.5 | 1 |
| Hemoptisis | 1 | 1 |
| Cáncer (recibiendo tto., tto. en los pasados 6 meses o paliativo) | 1 | 1 |
Tabla 2.1 Probabilidad de EP según puntaje
| Niveles | Puntos |
|---|
| Original | Simplificado |
|---|
| Tres niveles | Alta | > 6 | - |
| Media | 2 - 6 | - |
| Baja | < 2 | - |
| Dos niveles | Probable | > 4 | > 2 |
| Improbable | 0 – 4 | 0 - 1 |
Algoritmo diagnóstico para embolismo pulmonar, para paciente inestable
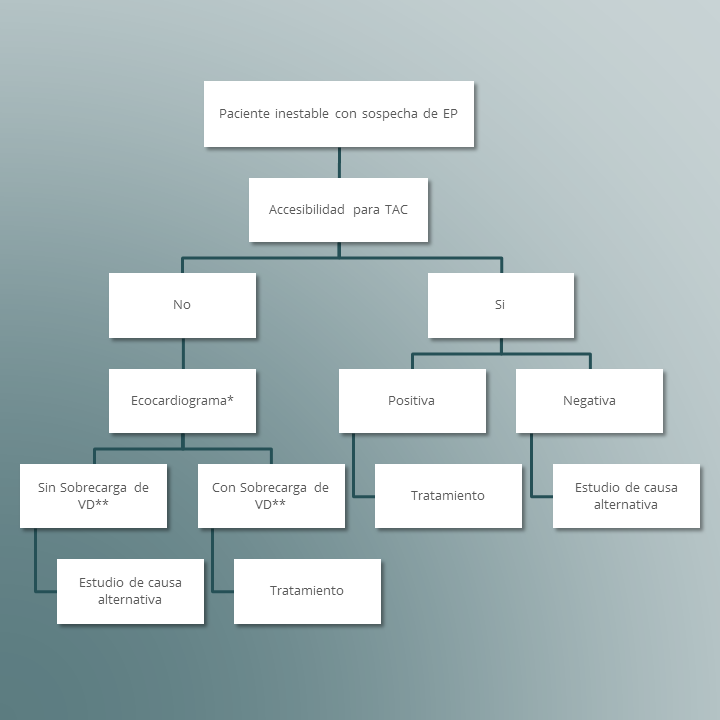 *Podría confirmar el diagnóstico si se observa un trombo en las cavidades cardiacas.
*Podría confirmar el diagnóstico si se observa un trombo en las cavidades cardiacas.
**VD: ventrículo derecho
Tomado de Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism, European Heart Journal (2014) 35, 3033–3080.
Por otro lado, si el paciente se encuentra estable, se calcula la probabilidad de padecer de la patología y se agrupa en baja/intermedia probabilidad o alta, a los enfermos que se encuentren en alta probabilidad, se les realizará angio TAC, a aquellos con probabilidad baja/intermedia, se les tomará dímero D, si este es positivo se realizará angio TAC, pero si es negativo se buscarán alternativas diagnósticas diferentes al embolismo pulmonar.
Algoritmo diagnóstico para embolismo pulmonar, para paciente estable
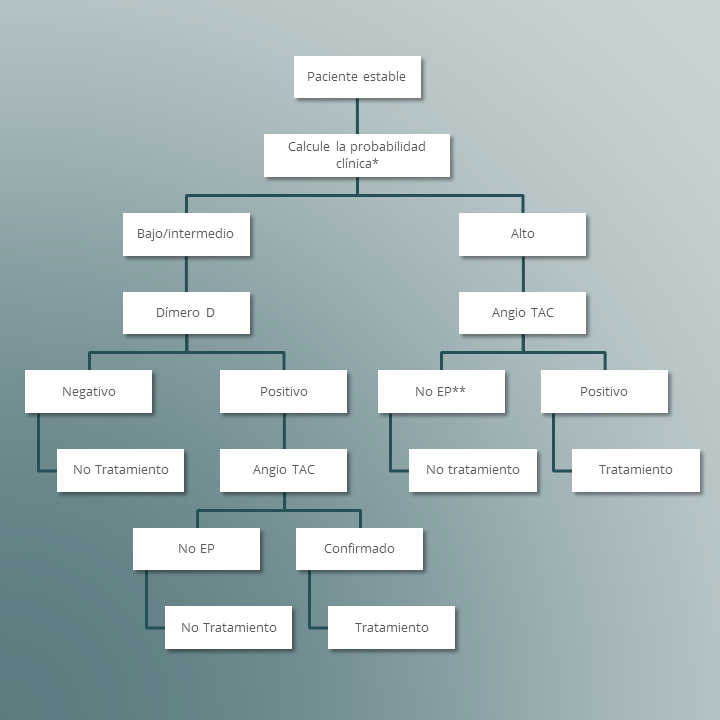 *Basado en la escala de Wells clásica o simplificada o la escala de Geneva
*Basado en la escala de Wells clásica o simplificada o la escala de Geneva
**EP: Embolismo Pulmonar
Tomado de Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism, European Heart Journal (2014) 35, 3033–3080
Tabla 3: Descripciones originales de alteraciones en pruebas en EP.
| Exámenes | Reporte inicial |
|---|
| Radiografía | Kohlman, 1924 |
| Westermark, 1938 |
| EKG | McGuinn, 1935 |
| Durant, 1939 |
| GSA | Robin, 1960 |
| Angiografía | Robb, Steinberg, 1939 |
| Aitchinson, McKay, 1956 |
| Scan V/Q | Wagner, 1964 |
| Dimero D | Wilson, 1971 |
| Ecocardiograma | Steckley, 1978 |
| TAC | Sinner, 1978 |
Los exámenes que ayudan a sospechar el diagnóstico tienen una historia apasionante, en la
tabla 3 se resumen los primeros reportes de estos 2.
El péptido natriurético atrial, las torponinas y otros marcadores se han descrito como consecuencia de la sobrecarga de trabajo o isquemia cardíaca derecha, desgraciadamente no se cuentan con estas pruebas en nuestro instituto9.
Manejo
El compromiso de las cámaras derechas del corazón en última instancia da como resultado un gasto cardiaco inadecuado. Si fuese necesario, habría que dar soporte hemodinámico con líquidos endovenosos (500 cc) y vasopresores para mantener una adecuada presión de perfusión tisular. Además, de proporcionar oxígeno suplementario si fuese necesario.
El tratamiento trombolítico restablece con mayor rapidez el flujo y las complicaciones hemodinámicas del paciente, en la
tabla 4 se especifican los regímenes aprobados para ello10.
Tabla 4: Regímenes trombolíticos para embolismo pulmonar
| Fármaco | Esquema |
|---|
UI: Unidades internacionales.
Tomado de Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism-web addenda |
| Estreptokinasa | 250000 UI IV en dosis de carga en 30 minutos, seguido de 100000 UI endovenosas en 12 a 24 horas. Régimen acelerado: 1.5 millones de UI en dos horas |
| Urokinasa | 4400 UI/Kg endovenosas dosis de carga en 10 minutos seguido de 4400 UI/KG endovenosas por hora en 12 a 24 horas Régimen acelerado: 3 millones de UI en 2 horas |
| rTPA | 100 mg Endovenosos en dos horas o 0.6 mg/Kg endovenoso en 15 minutos (máximo 50 mg) |
Si el paciente tiene indicación de trombolisis, habrá que asegurarse que no exista contraindicación para ello.
En los pacientes que se presenten con estabilidad hemodinámica, la anticuagulación está indicada, por un periodo de tres meses como mínimo, en la
tabla 5 se enumera las opciones para ello. Es de hacer notar que los pacientes con sospecha de embolismo pulmonar que presenten una probabilidad clínica intermedia o alta, la anticoagulación se debe iniciar sin tener el resultado de los estudios de imagen.
Tabla 5: Esquemas de anticoagulación parenteral
| Fármaco | Dosis |
|---|
UI Unidades internacionales.
Tomado de Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism, European Heart Journal (2014) 35, 3033–3080. |
| Enoxaparina | 1 mg/Kg cada 12 horas o 1.5 mg/Kg cada día |
| Nadroparina | 86 UI/KG cada 12 horas o 171 UI/Kg cada día |
| Fondaparinux | 5 mg/Kg peso cada día si pesa menos de 50 Kg. 7.5 mg/Kg día si pesa entre 50 a 100 Kg 10 mg/Kg día si pesa más de 100 Kg. |
Pasado el periodo agudo se debe de mantener la anticoagulación oral con antagonistas de la vitamina K u otro anticoagulante de nueva generación.
Existen estudios que no dan un valor absoluto al dímero D, sino más bien lo ajustan a la edad para optimizar el uso de la angiotomografía11, además, otros estudios abogan por el uso de trombolisis en pacientes con estabilidad hemodinámica, pero que según los resultados, mejoran la sobrevida12.
Bibliografía.
-
Longo Dan L, Harrison¨s principles of internal medicine, 18 edit, chap. 260, 2170-2177.
-
Dalen, James E. Pulmonary embolism: What have we learned since Virchow? CHEST 2,002, 122, 1440.1456.
-
Bates, SM. Treatment of deep vein thrombosis, N Eng J Med, 2,004, 351, 268-77.
-
Torbicki, A. y cols, Guidelines on diagnosis and management of acute pulmonary embolism, European heart journal, 2,008, 29, 2276-2315.
-
Tapson VF, Acute pulmonary embolism, N Eng J Med, 2,008, 358, 1,037-1,052.
-
Longo Dan L, Harrison¨s principles of internal medicine, 18 edit, chap.117, 983-988.
-
Agnelli G. Acute pulmonary embolism, N Engl J Med 2010;363:266-74.
-
Raja A. Evaluation of patients with suspected acute pulmonary embolism: Best practice advise from the clinical guidelines committee of the American college of physician, Ann Intern Med. 2015;163:701-711.
-
Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism, European Heart Journal (2014) 35, 3033–3080
-
Konstantinides S. y cols. 2014 ESC guidelines on the diagnosis and management of acute pulmonary embolism-web addenda.
-
Woller, S. y cols. Assessment of the safety and efficiency of using an age-adjusted D-dimer threshold to exclude suspected pulmonary embolism, CHEST 2014; 146(6): 1444 - 1451
-
Fernandez C. y cols, Validation of a model for identification of patients at intermediate to high risk for complications associated with acute symptomatic pulmonary embolism, CHEST 2015; 148(1): 211 - 218
Embolismo pulmonar